Menschen mit Herz-Kreislauf-Erkrankungen gehören bei einer Infektion mit dem SARS-CoV-2-Virus zu den Risikopatienten. Bei ihnen ist die Gefahr eines schweren, bis sogar tödlichen Verlaufs von COVID-19 gegenüber Menschen ohne Vorerkrankungen weit höher. Nicht zuletzt hat sich gezeigt, dass speziell die Möglichkeit, einen Herzinfarkt zu erleiden, erhöht ist.
Dieses Herzinfarktrisiko gibt es aber nicht nur nach einer Infektion mit dem Coronavirus, sondern bei jeder Infektion. Wissenschaftler des Deutschen Zentrums für Herz-Kreislauf-Forschung (DZHK) haben nun in einem Mausmodell den Grund dafür gefunden: Zellen des Immunsystems sind daran beteiligt. Diese können jedoch durch bestimmte Moleküle und Antikörper ausgebremst werden und Risikopatienten so nach einer Infektion schützen.
Erkenntnisse im Mausmodell
Prof. Oliver Söhnlein vom Klinikum der Universität München und sein Team haben in Mäusen eine akute bakterielle Infektion nachgeahmt, um das erhöhte Infarktrisiko besser zu verstehen. Außerdem litten die Mäuse, wie auch Infarkt-gefährdete Herz-Kreislauf-Patienten, an einer Atherosklerose. Bei dieser Krankheit ist die Innenwand der Blutgefäße chronisch entzündet und es bilden sich Ablagerungen. Wenn sich diese sogenannten Plaques lösen, können sie einen Herzinfarkt oder Schlaganfall auslösen. Bei ihrem Projekt konnten die Forscher beobachteten, dass sich die Plaques der Mäuse durch die Infektion vergrößerten und die Entzündungen sich verstärkten.
Bei genauer Untersuchung der Gefäßablagerungen zeigte sich, dass sich dort vermehrt bestimmte Immunzellen, die Neutrophilen, ansammelten. Sie waren durch die Infektion aktiviert worden und setzten sogenannte NETs (Neutrophil Extracellular Traps) frei. NETs bestehen aus DNA und Proteinen aus dem Inneren der Neutrophilen. Eigentlich dienen sie dazu, Krankheitserreger zu binden. Die Forscher fanden nun heraus, dass das Protein Histon H2a in den NETs noch andere Immunzellen anlockt, die Monozyten. „Histon H2a ist stark positiv geladen und liegt normalerweise im Zellkern vor“, erklärt Söhnlein. „Mit der Freisetzung der NETs gelangt es nach außen. Die Zelloberfläche von Monozyten ist negativ geladen, dadurch bleiben sie am positiv geladenen Histon H2a und damit an den Ablagerungen kleben.“ Die Monozyten würden dann in die Gefäßwand eindringen und sich in dort in Fresszellen verwandeln. Dadurch entstehen wiederum Entzündungen, die die Entstehung der gefährlichen Ablagerungen fördern.
Komplikationen bei COVID-19-Patienten abmildern
Wenn sie Antikörper gegen das Histon H2a oder sehr kleine, spezifische Proteine einsetzten, die nur an Histon H2a binden, wären keine Monozyten an Histon H2a angehaftet und die Atherosklerose habe sich nicht verschlimmert, erklären die Forscher. Diese Erkenntnis eröffne eine neue Therapieoption für Herz-Kreislauf-Patienten mit einer akuten Infektion. „Denn gegen das Histon H2a gerichtete kleine Proteine, sogenannte Peptide, könnten auch bei ihnen verhindern, dass sich atherosklerotische Läsionen und damit das Herzinfarktrisiko vergrößern.“ Söhnlein hat bereits ein Patent für diese Peptide hat Söhnlein eingereicht.
Auch Viren und andere Bakterien würden eine Freisetzung von NETs hervor rufen, sagt Söhnlein. „Wenn sie zudem Herz-Kreislauf-Komplikationen verursachen, könnten infizierte Patienten von einer gegen NETs beziehungsweise Histone gerichteten Therapie profitieren“, erklärt der Forscher. „Das müsste allerdings noch in entsprechenden Studien nachgewiesen werden.“
Der Münchner Wissenschaftler denkt dabei auch an SARS-CoV2, denn man weiß bereits seit dem Frühjahr, dass Neutrophile zum großen Teil an schweren COVID-19-Symptomen wie Lungenschäden und Thrombosen beteiligt sind. Diese Immunzellen setzen auch dort NETs frei. „Die darin vorkommenden Histone aktivieren die Blutgerinnung und lösen damit Thrombosen aus.“ Söhnlein geht davon aus, dass eine auf Histone abzielende Therapie schwere COVID-19-Verläufe abschwächen könnte.
Originalpublikation: Endotoxinemia Accelerates Atherosclerosis via Electrostatic Charge-Mediated Monocyte Adhesion. Schumski A, Ortega-Gómez A, Wichapong K, Winter C, Lemnitzer P, Viola JR, Pinilla-Vera M, Folco E, Solis-Mezarino V, Völker-Albert M, Maas SL, Pan C, Perez Olivares L, Winter J, Hackeng T, Karlsson MCI, Zeller T, Imhof A, Baron RM, Nicolaes GAF, Libby P, Maegdefessel L, Kamp F, Benoit M, Döring Y, Soehnlein O. Circulation. 2020 Nov 10. DOI: 10.1161/CIRCULATIONAHA.120.046677
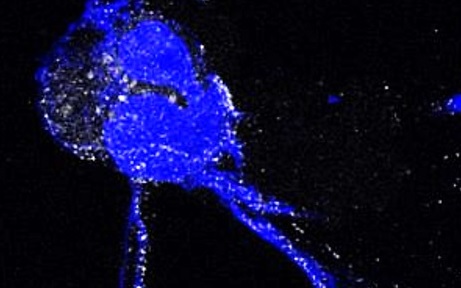
Titelbild: Eine Immunzelle setzt ein NET (Neutrophil Extracellular Trap) frei, das aus DNA (in blau) und Proteinen besteht. Weiß eingefärbt sind hier bestimmte Proteine, die Histone. ©Dr. Carlos Silvestre-Roig







